理事長のドキュメント
臨床栄養 Vol.120, No.3,
2012 P.266〜272
医歯薬出版株式会社
2012年3月1日発行
管理栄養士が栄養サポートの主役になるために
-近森病院の栄養サポートの実践を通じて-
近森 正幸(Masayuki Chikamori)
社会医療法人近森会 近森病院 院長
NST Chairman
はじめに
近森病院⁽¹⁾の栄養サポートチーム(以下、NST)の活動が開始されたのは2003年の7月で、その1年半前に近森病院に来て下さった管理栄養士の宮澤靖(現 栄養サポートセンター センター長、臨床栄養部 部長)を中心として褥創対策に取り組んで頂き、その実績から部科長会で脳外科の部長からNST発足の提案がなされました。以後、私がNST Chairmanとなり、管理栄養士を中心とした栄養サポートを展開してきましたが、最初のうちは、管理栄養士はメディカルスタッフとして違和感があったのは事実でした。この9年間、宮澤部長と試行錯誤を繰り返しながら、マンパワーを増やし、質を上げ、チーム医療の形も変えながら、日本でも有数のNSTに成長してきました。それと共に、近森病院338床で17名の管理栄養士はいきいきと病棟で栄養サポートに従事してくれており、名実共にメディカルスタッフに成長してくれたと思っています。
メディカルスタッフとしての管理栄養士に違和感を感じた理由と真のメディカルスタッフになるために頑張らないといけないことについて述べてみます。
管理栄養士は治療部門
普通、病院の治療部門といえば真っ先に医師を思い浮かべると思いますが、改めて考えてみると看護師は看護を通じて患者を治療していますし、薬剤師は薬、リハビリスタッフはリハビリ、臨床工学技士は機械、そして管理栄養士は栄養を通じて患者の治療を行なっています。ちなみに臨床検査技師と診療放射線技師は情報部門ですし、MSWは今のところサポート部門です。日本の医療現場では、医師から「治療の権限」を与えられていないために治療部門として認識されていないだけではないでしょうか。その中でも、看護師や薬剤師、リハビリスタッフ、臨床工学技士は、それぞれの分野でそれなりに患者の対応に当たっており、医師からもある程度メディカルスタッフとして認められていますが、厨房に閉じ籠っていた管理栄養士は最も治療とは遠い存在と考えられており、メディカルスタッフとして認められない第一の理由になっています。
物のサービスをしてきた管理栄養士
看護師、薬剤師、リハビリスタッフ、臨床工学技士、管理栄養士の各職種の中で、基本的に患者に接してこなかったのは薬局にいた薬剤師と厨房にいた管理栄養士になります。診断は処方箋や食事箋を通じてもたらされましたし、患者へのサービスも薬や食事といった物によるサービスでした。見方を変えると、患者に接して診断や治療をしてこなかった職種が薬剤師と管理栄養士といえます。ただ、薬剤師は大学教育が6年制となり、臨床実習や教育も大きく変わり、臨床薬剤師として臨床現場での活躍が期待されています。その一方、管理栄養士は患者に接して診断し治療する経験も教育も受けていない点で、臨床現場に参画できるメディカルスタッフとしては厳しい、第二の理由になります。
栄養は生命と直結
栄養は、看護や薬、リハビリ、機械に比べ、はるかに生命と直結しています。医学の指導的立場である大学病院や有名病院では治療の対象がヘルシーペイシェントが中心で、栄養が生命と深く関わっているという認識に乏しいのが現状です。栄養の専門家である管理栄養士の存在意義自体をなかなか医師に認めてもらえないという大きな壁が立ちはだかっていることも、管理栄養士がメディカルスタッフになりにくい第三の理由になります。
なんと言っても管理栄養士は病院のメディカルスタッフの中で、治療の権限についても、診断、治療の教育についても、また栄養の大切さの認識自体でも、最も厳しく、ある意味、虐げられているのが現実ではないでしょうか。
管理栄養士を取り巻く環境は大きく変わった
高齢社会を迎え、医療現場では人手のかかる高齢患者が増えています。低栄養と廃用が早く退院できない大きな障害となっており、栄養サポートとリハビリが必要な時代になってきました。さらに急性期医療においては出来高払い、紙カルテから、DPCによる一日包括払い、電子カルテに変わり、管理栄養士を取り巻く環境は大きく変化しています。出来高払いは物のコストの削減で差益が減少し、利益が減少することから、多くのスタッフを雇うことができませんが、DPCによる一日包括払いは包括点数内で自由に物や人をマネジメントできることから、多くのスタッフを雇うことができます。紙カルテは同時に一人しか見たり書いたりできないため、医師中心の医療のカルテといえます。医師の記載、特に英語のスペルが判読できないことから、医師の治療方針がよく分からず栄養サポートも困難です。電子カルテは多職種、多人数が同時に見たり書き込めることから、チーム医療に対応可能で、医師の治療方針もよく分かることから、栄養サポートしやすいカルテといえます。
昨年4月の診療報酬改定で、栄養サポートチーム加算が新らしく始まり、病棟で直接患者に栄養プランを説明することが求められるようになりました。患者の希望を聞いてご飯をパンや麺類に変更することは栄養学的な診断・治療の第1歩です。サプリメントをつけることは栄養状態を改善する薬を与えるという栄養学的な診断・治療の立派な2歩目になります。その調子で、経腸栄養、経静脈栄養へと一歩ずつでいいので上って下さい。食事を濃厚流動食、輸液に置き換えるだけで、難しいことではありません。ハシゴをかけて無理に高い所に上がる必要もありませんし、病棟の入り口で立ちすくむことなく、病棟へ入って下さい。患者と接することで患者の見方、考え方が分かってきますし、栄養サポートを実践することができます。
近森病院の栄養サポート
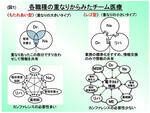
当院の栄養サポートの主体は病棟配属型レゴ型のチーム医療⁽²⁾ (図1)(写真1)で、病棟に配属された管理栄養士が電子カルテによる情報交換で情報を共有し、業務の標準化で質を保ち、栄養サポートが必要な患者すべてに対応しています。このチーム医療の特徴は、管理栄養士中心のNSTであることと、対象患者は標準偏差内の対応しやすい患者さんで、当院の場合、高齢のために低栄養になる患者が多く、NST対象の中で95%を占めています。効率的なチーム医療を展開することで、年間3,568名の患者にNSTが介入しており、NST加算も毎月600~800件算定しています。栄養サポートが必要な患者すべてに行なわれることから、輸液や抗生剤が減少し、食事が増加するなど、病院の医療が変わると共に、重症病棟では末梢輸液から経腸栄養に切り替わり、病棟の景色が変わるなど大きな変化が出ています。標準偏差外の病態の難しい残りの5%の患者に対しては、医師中心で専門部隊型もたれあい型のチーム医療(写真2)を行なっています。このチーム医療は、能力の高い多職種がカンファレンスで擦り合わせをして情報を共有するため、チーム医療の質は高いが処理能力には限りがあり、病棟に配属された管理栄養士では対応できない病態の難しい事例を対象とすると共に、新人の管理栄養士や研修生に対する教育カンファレンスの意味も持たせています。(写真3)
このような理想的なNSTの体制が2003年7月のNST開始と同時にできた訳ではなく、最初は管理栄養士4名体制でスタートし、試行錯誤を繰り返し、2005年4月には重症病棟のカンファレンスを週2回行うようになり、8月には栄養サポートの誇りと意識を高めるためにNSTバッジを配布、2006年10月には電子カルテを導入、チーム医療が格段に進歩しました。2007年3月には栄養科が臨床栄養部となり、管理栄養士も12名に増加、重症病棟の休日対応も始まりました。2008年4月には入院時の全患者に対する訪問を開始し、7月には管理栄養士の重症患者担当制が始まり、10月には全病棟に管理栄養士を1名以上配置できるようになりました。その間、常に宮澤部長と話し合いながら栄養サポートの量的な拡大と質の向上について試行錯誤を繰り返しました。管理栄養士が真のメディカルスタッフになるための概念的な飛躍は、重症患者に対する夜間呼び出し体制と土曜、日曜、祝日の回診体制、栄養管理の難しい患者に対する病棟横断的受け持ち制、最後に管理栄養士の病棟配置が大きかったように思います。これらの試練を乗り越え、当院の管理栄養士はメディカルスタッフになれたのではないかなと考えています。NSTを開始する前からのシステム作りに10年近くを要しましたが、NSTのモデルがあれば次に続く病院は数年でシステムを作ることができると思います。
■病棟での管理栄養士の業務
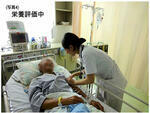
真のチーム医療は、少ないスタッフで点数を取るためだけのチーム医療でもありませんし、なんとなく多職種が集まって趣味的にやっているチーム医療でもありません。多くの専門職が機能を絞り込んでコア業務に特化することで、労働生産性が高まり、医療の質の向上と効率化を進めることができます。栄養サポートも栄養の専門職である管理栄養士が機能を絞り込み、患者の栄養管理というコア業務に特化することが求められます。その業務は、①栄養リスクのある患者に接して、直接一次情報を取る(問診)、②お腹を触り腸音を聴く(理学所見を取る)、③栄養評価を行う(写真4)(栄養学的に診断する)、④栄養プランを作る(栄養学的に治療プランを作る)、⑤①~④を電子カルテに記載し担当医師と相談、承認を得て看護師と共に栄養サポートを行なう(栄養学的に治療を行なう)、というように、医師の診断、治療の業務と同様に栄養学的に診断、治療を行なうことになります。食事という物のサービスを提供することから、管理栄養士自身が患者を栄養学的に治す時代になったといえます。
2段階の教育システム
当院では、管理栄養士がメディカルスタッフになるために2段階の教育システムで教育を行なっています。第1段階は、院長、各病棟のNST担当部長のラウンドやカンファレンスを通じて、メディカルスタッフになるための教育を行なっています。当院では栄養の専門医がいなかったため、自然発生的にこのようなシステムとなっています。普通の医師が管理栄養士をメディカルスタッフにするために医療人としての常識を叩き込んでいます。まず、姿勢や笑顔、声の出し方、コミュニケーションといった立ち居振る舞いが大事で、厨房のねえちゃん、にいちゃんから、病棟のメディカルスタッフにふさわしい姿が求められます。2番目には、医療人としての常識として共通言語としての医療用語、これは電子カルテと略語集が役に立ちます。検査データは、基本的な血算、生化学、検尿、動脈ガスなどのデータで十分病態が把握できます。画像は、胸部の単純XPで、心臓の大きさや肺の鬱血、胸水などで水分の多い少ないが分かりますし、腹部のガス像でお腹の具合を推し量ることができます。CTスキャンもパターン認識ですので、見慣れるにつれ、病態と関連付けれるようになります。また、共通概念として栄養サポートをする際に直接的に役に立つ、栄養に直結する病態の把握とその重要度が大事になります。主に臓器不全や敗血症、脱水、ショック、DICといった病態で、まず、口から食べれるかどうか、腸が使えるかどうか、腸が使えない場合は経静脈栄養を考えてください。三種類の鉄砲(経口、経腸、経静脈栄養)が決まれば、水分、カロリー、蛋白の順で必要量を考え、弾丸を選択してください。幸い、何千種類とある薬剤と違って栄養は簡単で、普段使う弾は5、6種類、特殊な弾を含めても10種類ぐらいのものです。何はともあれ、難しい知識を追い求めて深い森に踏み込む前に、簡単で基本的な知識でいいので幅広くつながった生きた知識、生まれてからずっと口から食べてきた人間としての常識が栄養サポートには役に立ちます。3番目には、医療人としての倫理観、難しいことではなく、栄養サポートを通じてこの患者さんをよくしたいという気持ちが大切で、人間としての共感を持つためにも必要になります(写真5)。
第2段階は、第1段階と同時並行に進めますが、先輩の管理栄養士が勉強会や症例検討会、病棟のOJTを通じて実務的な栄養サポートの知識や技術の教育を行なっています。このような教育の仕方を考え、実践され出したのは、この1~2年の話で、それまでは栄養サポートと同様、試行錯誤の連続でした。
管理栄養士は進化する
管理栄養士は患者の栄養学的な診断、治療について教育を受けていませんので、病棟という現場で患者を通じて医師や看護師からは医療人としての常識を、先輩の管理栄養士からは実務的な栄養の知識や技術を、薬剤師からは薬、臨床検査技師からは検査、リハビリスタッフからはリハビリの知識を得て、臨床管理栄養士に成長して頂きたいと願っています。このことから考えると、初期のNSTの形としては当院もそうでしたが、専門部隊型もたれあい型のチーム医療が栄養サポートの実践や教育の面でも適しているように思います。この段階で大事なことは、厨房はすべて委託業者にまかせて、管理栄養士が病棟に出て実務や雑用をすべて引き受け、医師、看護師の負担を減らし、チーム医療の良さを感じてもらうことです。そうすることによって、医師は管理栄養士を育てる程自分が楽になるので、一生懸命教えるようになりますし、疑問にも答えてくれます。また、病棟の新参者ですので腰を低くして周囲のスタッフにも常に気を使って下さい。管理栄養士に基本的な知識と技術が身につけば、マンパワーを増やし、病棟配属型レゴ型のチーム医療で数多くの病態の易しい患者に効率よく対応して下さい。病棟の栄養サポートの必要な患者すべてにリアルタイムに栄養サポートすることで患者の栄養状態を良くすることができ、確かな実績を積むことができます。このチーム医療で通常の病棟業務がこなせるようになると同時に、病棟のカンファレンスやラウンドを通じて、病棟の専門医から難しい病態の患者の栄養サポートを学んで下さい。よりレベルの高い知識と技術を身につけ、専門性の高い病棟をローテーションで経験することで、バランスのとれたスーパー臨床管理栄養士を育てることができます。栄養は生命に深くかかわり、患者の人生そのものであり、非常に奥深く人生をかけて追究するだけの価値のある領域です。
さいごに
時代が変化し、管理栄養士はコア業務である患者の栄養管理に業務を集中する必要があり、栄養学的な診断、治療を行なわねばなりません。管理栄養士が病棟に出るのは大変ですが、時代が管理栄養士を栄養サポートの専門家として求めています。現場に出ることで患者の見方や考え方を知り、多くの、病態のやさしい栄養サポートを実践することで実績を積んでください。病態の難しい患者は医師に聞いて、その指示で栄養サポートを行なって下さい。これを繰り返すことによって医師や看護師の信頼を得、治療の権限を得ることができます。
どうか、医師が理解のある1病棟でいいので、必要な患者すべてに栄養サポートを実践してその病棟の医療を変えてください。結果が出れば、医師は医局で宣伝してくれます。少しずつでいいので、管理栄養士を増やし、病棟を増やし、実績を上げてください。栄養は生命と深く結びついているので、必ず病院の医療は変わり、管理栄養士が栄養サポートの主役になれます。口をあけて待っていても何も変わりません。勇気を出して厨房から病棟へ出て、実践を積み重ねてください。時代はあなたたちを求めています。
参考文献
(1)猶本良夫、水越康介:病院組織のマネジメント,159-197(2010),㈱中央経済社,東京
(2)『ヒューマンニュートリション』,24-25(2011.9-10月号),㈱日本医療企画