理事長のドキュメント
『患者安全推進ジャーナル』No.36, 2014 掲載
P.40-45 公益財団法人日本医療機能評価機構
2014年6月発行
地域急性期病院におけるアウトカムの出るNST
社会医療法人近森会 近森病院
院長 近森 正幸
はじめに
親しい医師が頭頚部癌と診断され、都内の癌専門病院に入院した。放射線療法と化学療法を受けたが、たまたま腎機能が悪く胃瘻からの投与を医師の処方によりすべて腎不全用の濃厚流動食で行われたため、一日蛋白投与量は6グラムと必要とされる10分の1の量であった。しかもリハビリがまったく行われていなかったため、当院に帰ってきた時には骨格筋が消耗しやっと立てるほど衰弱しきった状態であった。すぐに適正な濃厚流動食に切り替え、リハビリを集中的に行うことで、なんとか元気になったが、当院のようにリハビリと栄養サポートが充実した病院でなければ転院先の病院や施設で寝たきり状態となり、家族との幸せな時間を過ごすことができなかったのではないかと考えられ、慄然たる思いであった。最初に入院した癌専門病院には栄養サポートチームの有名な先生がおられ、屋上庭園にはすばらしい遊歩道が整備されているにもかかわらず、どうしてこのようなことが起こったのか。
高齢社会を迎えて、病棟の業務として医療や看護ばかりでなく栄養サポートやリハビリテーション、薬学的サポート、退院調整サポートなどが必要だと私は考えている。それもつまみ食いのサポートではなく、必要な患者すべてに必要なときに適正なサポートを提供することが大事である。癌専門病院では医療と看護のみで、栄養サポートやリハビリテーションが必要とされる患者すべてに適切に提供されていなかったために不幸な事態になったと考えられる。こうした医師、看護師にみえないために認識されず報告もされていない医療トラブルが、全国で頻発しているように思えてならない。
「選択と集中」
急性期病院には人の命を支えるための膨大な業務がある。業務量はスタッフ数×能力×時間であり、能力は誤差範囲で時間は労働基準法で限定されることから、業務量が膨大になれば必然的にスタッフ数を増やさざるを得なくなる。しかし、診療報酬が低いため、スタッフを増やせば人件費の増大に対応できないという問題が生じてしまう。
医療資源は有限であるが、「選択と集中」で機能を絞り込むことで医療の質を上げ、労働生産性を高めることができる。機能を絞り込めば絞り込むほど足りない機能が出てくるため「分業と協業」が必要となる。病院の機能を絞り込めば「地域医療連携」、病棟の機能を絞り込めば「病棟連携」、スタッフの機能を絞り込めば「チーム医療」や「診療支援」が必要となる。たとえば、「医師は医師しかできないことをする」というように医師の業務を絞り込み、専門性を上げることで医療の質が向上し患者数が増え、労働生産性を高めることで単価が上がり、ひいては売り上げが上がり増大する人件費の原資となる。
現実に近森病院ではこの10年間に100床あたり100名以上のスタッフを増員したが、機能を絞り込み「地域医療連携」、「病棟連携」、「チーム医療」を徹底することで、病床の稼働率は80からほぼ100%と向上し、入院単価も2倍になり、人件費の絶対額は増大しても人件費率は抑えることができている。
チーム医療の基本的な考え方
膨大な業務を質高く効率的に処理するためには、数は少ないがリスクが高い患者には質の高いチーム医療で対応し、数多くのリスクが低い患者には効率的なチーム医療で対応すればよい。業務で分けると判断の必要がないルーチン業務は業務を標準化し、医師以外の医療専門職が安全、確実に行う膨大な業務であり、常に判断が必要な非ルーチン業務は主に医師が行う高度な業務となる。
医師は周辺業務や雑用を多職種に委譲し、質が高く数少ない非ルーチン業務に絞り込み、やりがいを持っていきいきと働けるようになり、専門性が上がり医療安全にも大きく貢献する。医師以外の医療専門職にしても、従来医師が行っていた高度な業務を標準化することで対応することができ、やりがいを持っていきいきと仕事ができるようになる。たとえば透析技師による透析のセッティングのように、ルーチン業務を身体に叩き込むことで膨大な業務を安全、確実に行うことができるようになり、医療事故の発生は極めて少なくなる。
カンファレンスですり合わせして情報を共有する、リスクの高い患者に対する医師中心の治療型の「質の高いチーム医療」と、病棟に常駐して情報交換のみで情報を共有し、業務の標準化で質を保ち、リスクの低い数多くの患者に対応する多職種による患者の状態を良くする「効率的なチーム医療」を組み合わせることで、膨大な業務を質高く、効率的に処理することができる。
多数精鋭のチーム医療
多数精鋭の「多数」は多くの医療専門職を病棟に配属させ常駐することであり、「精鋭」は医療専門職がそれぞれの視点で患者を診て判断し、介入する、自立、自動を意味している。
一人前の医療専門職になるためには、OJT(on the job training)を通じてまず業務の標準化によるルーチン業務を、先輩が屋根瓦方式で後輩に教え、体得することから始まる。次に病棟に出てそれぞれの視点で患者を診て判断し、介入を繰り返すことが必要となる。医師は医学的、看護は看護学的、薬剤師は薬学的、管理栄養士は栄養学的、リハスタッフはリハ学的、臨床工学技士(以下、ME)は臨床工学的、メディカルソーシャルワーカー(以下、MSW)は社会福祉学的に患者を診て判断し、介入を繰り返すことで、教科書的な「形式知」ではなく、自分で患者を診て体験して得られる「暗黙知」を体得し、専門性を高めることができる。
医師による医学的な判断だけではなく、それぞれの医療専門職による視点で全人的に患者を診ることで、医療の質も上がり、それぞれが自立、自動することで業務処理能力も飛躍的に向上し、労働生産性を高めることができる。これまで医師、看護師にとって専門でない業務を専門性の高い医療専門職が権限を委譲され代替することで、誇りをもっていきいきと働けるようになるとともに、医療安全にも大きな効果をもたらすことができる。一方、ルーチン業務を体得しただけの専門性の低いスタッフは権限委譲されず、医師の医学的な判断による指示に従って業務をしているだけであり、医療の質、労働生産性ともに低くなる。そうした状態では、医師、看護師の視点以外のそれぞれの医療専門職の専門分野の視点が欠けることから、医師、看護師が見落としがちな医療トラブルが発生する可能性が極端に高くなる。
当院のチーム医療
当院のチーム医療の特徴は、専門性の高い医療専門職が各病棟に常駐し、電子カルテに載せるか、あるいは病棟に来た医師と一言、二言情報交換するだけで短時間に情報を共有し、それぞれの視点で患者を診て判断し、介入をしている点である。
薬剤師は医療専門職としてすべての病棟に常駐し、土日祝日の重症病棟や当直にも対応している。管理栄養士もすべての病棟に常駐し、土日祝日の重症病棟ラウンドや夜間呼び出しにも対応している。リハスタッフはお正月を含め、365日質、量ともにウィークデーの昼間と同じリハサービスを提供し、重症病棟では13時から21時までの勤務体制も加えより濃厚なリハサービスを行っている。
ICU18床では多くの看護師とともに管理栄養士2名、薬剤師1名、MSW1名が常駐し、リハスタッフは必要に応じ10~20名が介入、MEの急性期チームはポンプチームと心カテチームに分かれ10名が担当、人工心肺やIABP、人工呼吸に対応、透析は透析チームが担当している。その他病棟クラークや医事課クラーク、アテンダントが協力して業務を行っている。
このように多職種による多数精鋭のチーム医療を行い、急性期医療の膨大な業務に対応している。医師以外の医療専門職は、それぞれの業務を標準化してルーチン業務に落とし込み、習熟することで安全、確実に業務を行っている。さらに、それぞれの視点で患者を診、自分の頭で判断し、責任をもって介入することで全人的に対応できることから、医師、看護師の視点では抜けやすい栄養サポートやリハビリといった多くの業務を必要な患者すべてに安全、確実に行うことができ、医療安全においても大きな効果をもたらしている。
インシデント・アクシデント報告から
当院の平成25年1月から12月までの1年間のインシデント・アクシデント報告から、医師、看護師と、それ以外の医療専門職、助手、事務職、外部委託職員などをその他として検討した。
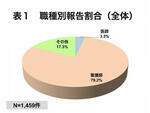
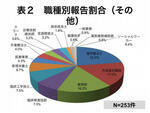
1年間の報告件数は1,459件で、職種別に報告割合をみると医師は51件3.5%、看護師は1,155件79.2%と最も多く、その他は253件17.3%であった(表1)。その他の内訳は、理学療法士が最も多く22.5%で、以下外部委託職員17.0%、薬剤師16.2%、臨床検査技師7.5%、臨床工学技士7.5%、管理栄養士6.7%が続いている(表2)。
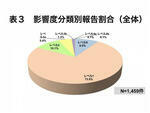
影響度分類別報告割合では、全体ではインシデントに分類されるレベル0が138件9.5%、レベル1が1,073件73.5%と最も多く、レベル2は148件10.1%、レベル3aは79件5.4%、アクシデントに分類されるレベル3bは19件1.3%、レベル4a、4bともに1件0.1%、幸いレベル5は0件であった(表3)。
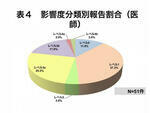
医師においては患者に影響のなかったレベル0、レベル1で49.1%とほぼ半数を占めているが、医師は周辺業務や雑用をルーチン業務として多職種に委譲し、プロセスやアウトカムが確定していない常に判断が必要な手術やPCIといったリスクの高い非ルーチン業務に特化していることから、患者に影響の大きいレベル3a、3bが43.1%、レベル4a、4bの2件0.1%もすべて医師が関与している(表4)。
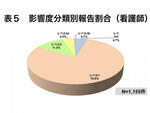
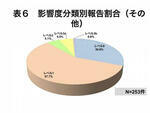
一方業務を標準化し、安全、確実なルーチン業務を主に行っている看護師やその他の職種ではレベル0、レベル1が83.3%および88.5%とほとんどを占め、特にその他の職種ではレベル0が30.8%と看護師より多くなっている。それに反して、アクシデントレベルの3bは看護師8件0.7%、その他の職種2件0.8%と1%以下にすぎない(表5、表6)。
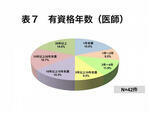
有資格年数を各職種毎に見ると、医師では1年未満から20年以上万遍なく分布しており、特に10年未満の若い医師は半数にすぎない。これは、高齢でリスクの高い患者が増加し、医師の豊富な知識や経験でも対応し得ない患者側の要因で、トラブルが生じていることを示している。また、当院の医師がベテランになっても急性期の医療現場で診療にあたってくれていることも大きな要因と考えられる(表7)。
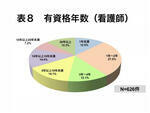
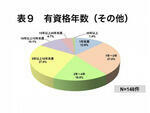
看護師とその他の職種では、医師に比べ若いスタッフの比率が10年未満で66.2%、83.7%と高く、特にその他の職種で多くなっている。これは当院が教育病院的な役割を担っており、管理栄養士やリハビリスタッフなどは全国から集まっており、ある程度一人前になると地元に帰るスタッフが多く、新陳代謝が激しく、若いスタッフの比率が高いことによる。リスクが高い急性期医療の現場では若手の看護師が活躍しており、ある程度の年齢になるとよりリスクの低い落ち着いた職場や他の医療機関に移ったり、管理職となり現場から離れることも影響していると考えられる(表8、表9)。
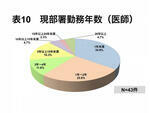
現部署勤務年数では、新しい部署に入って年数の短い者に報告が多くみられ、これはシステムや業務に習熟する前にトラブルを起こしていると考えられる。医師においては、ローテーションで他の病院から当院に来る医師も多く、2年以内の医師で60.5%を占めている(表10)。
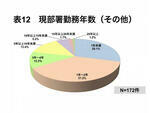
その他の職種も医師と同様の傾向があり、2年以内のスタッフが66.3%を占めている。報告の多い理学療法士は研修のため、急性期の病棟と外来、回復期リハの病棟と外来、維持期の医療機関や施設をローテーションしていることによる。外部委託職員はほとんどが厨房業務で、昨年業者が変わったことから、かなり細かい点まで遂次報告しており、勤務年数の短いスタッフの報告となっている。薬剤師も病棟薬剤業務実施加算が始まったことで、多くの薬剤師が病棟に配属されるようになり、薬局内で調剤業務を担当する時間が減少し、一人ひとりの処理能力の低下や経験不足に伴うインシデント報告が増加している。
このように種々の病院側の事情もあるが、その他の職種は部署ごとのルーチン業務を徹底的に身に付ける前にトラブルを起こしており、研修でいかに早くルーチン業務を身に付け、習熟するかが報告を減らす大きな鍵となる(表12)。
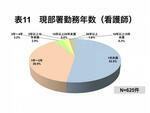
看護師は、医師その他の職種に比べ、さらに2年以内の比率が多く、91.4%を占めている。これは現在、当院が5カ年計画で病院全体の増改築工事を行っており、ベッド数が減少しベッドの有効利用のため病棟に複数の診療科の患者が入院、さらに、建物が新築されるたびに大幅な人事異動があって、急性期病棟はさらに忙しく、落ち着いた病棟にも急性期の患者が入り、なかなかルーチン業務が徹底できずにトラブルが起こっていることが考えられる(表11)。
このように見てくると、現在工事が進行しているなどの病院側の事情もあるが、医師にはリスクの高い少数の非ルーチン業務に特化してもらい、専門性を高め対応することと、看護師やその他の職種は業務を標準化し、ルーチン業務を徹底的に身に付けることで重大なトラブルはかなり抑えることができると考えられる。
おわりに
21世紀の急性期病院においては業務量が膨大となり、医師、看護師だけで医療を行うことは不可能になっている。多くの医療専門職が病棟に常駐し、それぞれの視点で患者を診て判断し、患者に介入して自立、自動することで全人的に患者に対応できるようになり、医師、看護師が見過ごしていた多くの医療トラブルを回避できるようになる。
多職種による多数精鋭のチーム医療が行われ、医師から周辺業務や雑用を取り、リスクの高い数少ない非ルーチン業務に絞り込むことと、医師以外の医療専門職は業務を標準化し、ルーチン業務を徹底的に身に付け、患者を診て専門性を上げることで、高度な業務を安全、確実に対応できるようになり、医療安全に大きく貢献できるようになる。
ここでは述べなかったが、臨床検査技師や診療放射線技師などのすべての医療専門職、管理部の診療支援部のスタッフやアテンダント、クラーク、ポーターといった診療支援のスタッフも、患者に早くよくなってもらおうと心を一つにして働く、自立、自動し、平等で独立している「多数精鋭のフラットな組織」が、21世紀の急性期病院には求められている。医療安全面でも医師のみが医学的に判断し、指示を出し、医師以外のスタッフは「医師の指示は神の声」と何も考えずに業務を行うという昔ながらの「医師中心のピラミッド型組織」では、すでにやっていけない時代を迎えているといえる。